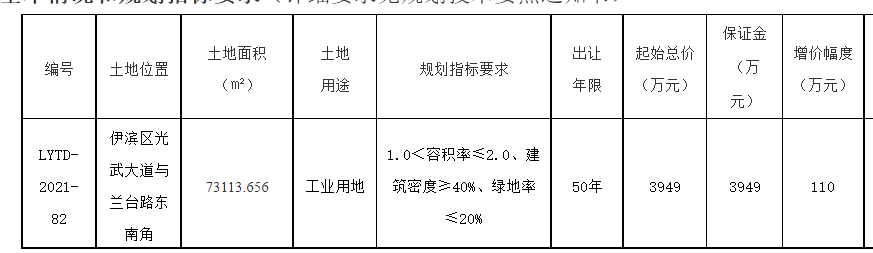
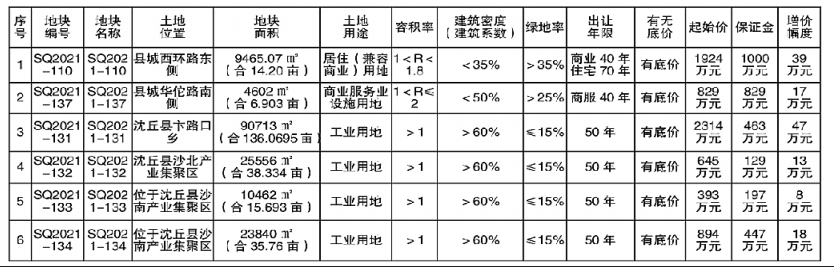
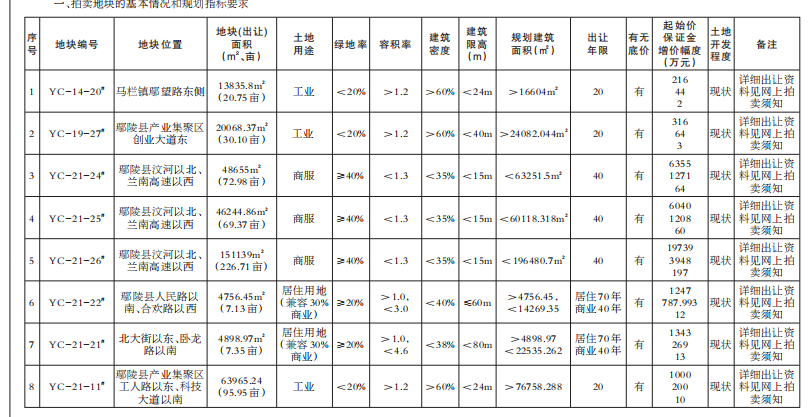
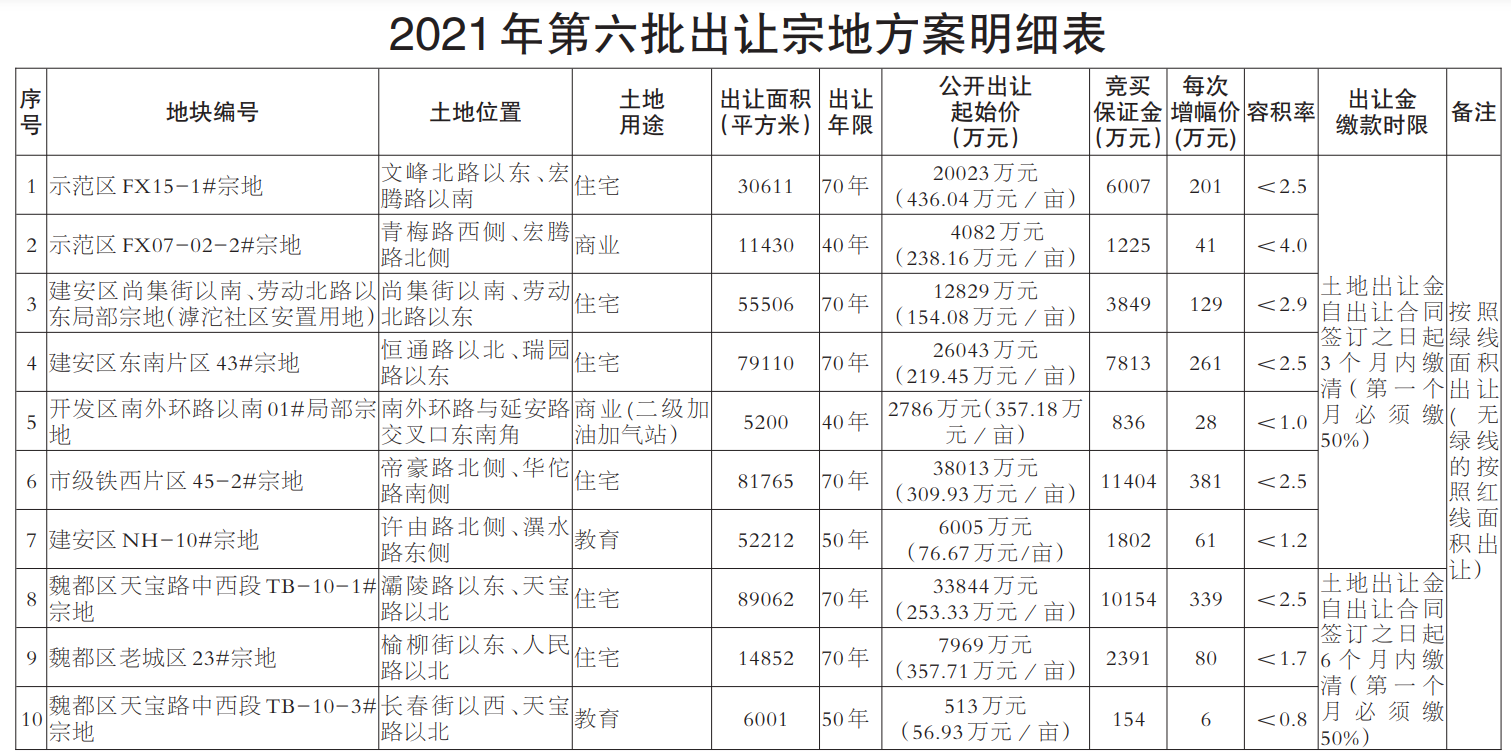
第一条为了规范和加强医疗保障基金使用监督管理,维护公民医疗保障合法权益,根据《中华人民共和国社会保险法》和《医疗保障基金使用监督管理条例》等相关法律法规,结合本省实际,制定本办法。
第二条本办法适用于本省行政区域内基本医疗保险(含生育保险)基金、医疗救助基金等医疗保障基金使用及其监督管理。
第三条县级以上人民政府应当加强对医疗保障基金使用监督管理工作的领导,建立医疗保障基金监督管理工作联席会议制度,明确工作职责,协调解决医疗保障基金使用监督管理中的重大问题。
第四条县级以上人民政府医疗保障行政部门负责本行政区域内的医疗保障基金使用监督管理工作,规范医疗保障经办业务,监督纳入医保支付范围的医疗服务行为和医药费用,依法查处违法使用医疗保障基金的行为。
第五条县级以上人民政府卫生健康部门负责医疗机构和医疗服务行业监督管理,规范医疗机构及其医务人员的医疗服务行为。诊疗行为规范由省人民政府卫生健康部门负责制定。
县级以上人民政府市场监督管理部门负责医疗卫生行业价格监督检查。县级以上人民政府市场监督管理部门、药品监督管理部门按照职责规范药品经营行为。
县级以上人民政府财政部门负责规范医疗保障基金预决算、财政专户核算,依法查处单位、个人违反医疗保障基金财务会计的行为。
县级以上人民政府公安机关负责依法查处各类欺诈骗保等违法犯罪行为。
县级以上人民政府其他有关部门在各自职责范围内做好相关工作。
第六条省、设区的市人民政府医疗保障行政部门应当落实职工基本医保门诊共济保障机制,允许家庭成员共济。
第七条鼓励和支持公民、法人和非法人组织对医疗保障基金使用进行社会监督。
县级以上人民政府医疗保障行政部门负责建立医疗保障基金社会监督员制度,聘请人大代表、政协委员、参保人员代表和新闻媒体从业人员等担任社会监督员。
县级以上人民政府医疗保障行政部门应当通过政府网站、新媒体向社会公布医疗保障基金使用违法违规问题举报投诉联系方式。
第八条省人民政府医疗保障行政部门根据国家制定的支付范围,补充制定本省医疗保障基金支付的具体项目和标准,经省人民政府批准,报国务院医疗保障行政部门备案后实施。
第九条医疗保障经办机构应当与定点医疗机构、药品经营单位(以下统称定点医药机构)建立集体谈判协商机制,依法签订服务协议,规范双方权利、义务,明确违反服务协议的行为及其责任。
医疗保障经办机构依据法律法规和有关规定,对定点医药机构履行服务协议进行费用审核、稽核检查、绩效考核。
医疗保障经办机构应当通过政府网站、政务新媒体、办事大厅公示栏等向社会公布签订服务协议的定点医药机构的名称、地址等信息。
第十条医疗保障经办机构应当按照服务协议,在定点医药机构申报之日起30个工作日内结算,并拨付符合规定的医保费用。
第十一条定点医疗机构应当遵守本省基本医疗保险药品目录、诊疗项目、医疗服务设施标准、医用耗材目录及其支付标准和价格管理的规定。
定点医药机构应当在本单位显著位置或者网站等向社会公开医药价格、医药费用、费用结构等信息,接受社会监督。
第十二条定点医药机构应当建立医疗保障基金使用内部管理制度,设立医疗保障管理机构或者配备专业医疗保障管理专员,根据基本医疗保障联网结算和智能监控的要求,配备联网设备实时上传医保相关信息,建立健全相关医疗保障管理和考评体系。
第十三条公立医疗机构应当执行药品集中带量采购使用制度,通过集中采购平台采购并使用药品和医用耗材。鼓励其他定点医药机构通过集中采购平台采购并使用药品和医用耗材。
集中带量采购的药品、医用耗材生产企业应当按照规定报告其产能、库存和供应等情况,不得提供虚假材料。供应企业在申报的供应能力范围内,应当按照中选价格供应药品、医用耗材,不得拒绝定点医药机构在线采购。
第十四条省人民政府医疗保障行政部门应当建立健全医疗保障信息系统,对定点医药机构的医保基金使用情况实行事前提醒、事中监控、事后审核的全程监督管理。
第十五条县级以上人民政府医疗保障行政部门可以聘请会计师事务所等非直接利益相关的第三方机构和专业人员协助检查,对基本医疗保险基金使用情况进行审计或者核查。
第十六条县级以上人民政府医疗保障行政部门按照“双随机、一公开”制度对医保基金使用开展日常巡查、专项检查、飞行检查、重点检查、专家审查等,明确检查对象、检查重点和检查内容,规范启动条件、工作要求和工作流程,明确各方权利义务,确保公开、公平、公正。
县级以上人民政府医疗保障行政部门对医疗保障基金风险评估、群众举报投诉、医疗保障数据监控、上级部门交办、新闻媒体曝光、医疗保障经办机构和其他部门移交的线索,确定检查重点,组织开展专项检查。
省、设区的市人民政府医疗保障行政部门对重大违法线索,应当组织开展行政区域内的飞行检查。
第十七条医疗保障经办机构、定点医药机构、药品集中采购机构、医药企业、参保人员以及其他单位和个人,有违反医疗保障基金使用管理制度行为的,医疗保障行政部门应当提醒告诫。提醒告诫包括以下内容:
(一)医疗保障基金使用管理法律、法规规定;
(二)医疗保障基金使用的权利和义务;
(三)医疗保障基金使用行为不规范的具体表现;
(四)医疗保障基金使用的要求、期限等;
(五)违反法律、法规应当承担的责任。
第十八条医疗保障、卫生健康、市场监督管理、财政等医疗保障基金监督管理部门在查处违法行为过程中,发现涉嫌构成犯罪的,按照有关规定向监察机关或者公安机关移送。
第十九条定点医药机构及其工作人员不得有以下行为:
(一)分解住院、挂床住院;
(二)违反诊疗规范过度诊疗、过度检查、分解处方、超量开药、重复开药;
(三)重复收费、超标准收费、分解项目收费;
(四)串换药品、医用耗材、诊疗项目和服务设施;
(五)诱导、协助他人冒名或者虚假就医、购药;
(六)伪造、变造、隐匿、涂改、销毁医疗文书、医学证明、会计凭证、电子信息,虚构医药服务项目,提供虚假证明材料;
(七)为非定点医药机构提供医保结算;
(八)为参保人员利用其享受医疗保障待遇的机会转卖药品,接受返还现金、实物或者获得其他非法利益提供便利;
(九)将不属于医疗保障基金支付范围的医药费用纳入医疗保障基金结算;
(十)造成医疗保障基金损失的其他违法违规行为。
第二十条医药企业违反本办法规定,提供虚假材料获取中选挂网资格,或者无正当理由拒绝定点医药机构在线采购的,由省人民政府医疗保障行政部门按照国家规定取消医药企业或者其产品在采购平台中选、挂网资格。
第二十一条定点医药机构违反服务协议的,医疗保障经办机构依据定点服务协议可以采取以下处理方式:
(一)约谈医药机构法定代表人、主要负责人或者实际控制人;
(二)暂停或者不予拨付医保费用;
(三)追回已支付的违规医保费用;
(四)中止相关责任人员或者所在部门涉及医疗保障基金使用的医药服务;
(五)要求定点医药机构支付违约金;
(六)中止或者解除服务协议。
第二十二条公职人员在从事医疗保障基金使用监督管理中玩忽职守、滥用职权、徇私舞弊的,由具有管理权限的机关对直接负责的主管人员和其他直接责任人员依法给予处分;构成犯罪的,依法追究刑事责任。
第二十三条以基本医疗保险基金为筹资渠道的长期护理保险基金使用的监督管理活动,参照本办法执行。
第二十四条本办法自2021年10月1日起施行。
-
浙江杭州夫妻醉酒老公床上酣睡妻子倒挂窗外 提醒:理性饮酒安全第一
头条 22-01-21
-
美国爸爸辅导孩子写汉字气到崩溃一行字写了3小时!网友:这跟国籍无关
头条 22-01-20
-
绝望! 女子隔离14天通过监控看狗子把家拆完 网友:感到“崩溃”
头条 22-01-20
-
辽宁沈阳男子冬天醉卧路边冻掉4根手指!网友:多亏被人发现
头条 22-01-18
-
重庆一孕妇剪毁婚庆店内32件婚纱礼服当事人发文
头条 22-01-17
-
中国空间站与国际空间站一张对比图火了 网友直呼:画面引起舒适
头条 22-01-13
-
辟谣!800多人被拉定边沙漠去隔离?西安网警:假的!
头条 22-01-11
-
生日蛋糕上插满课本男孩崩溃大哭 妈妈:想提醒他好好复习
头条 22-01-11
-
男子地铁摸女性屁股被扇3分钟耳光?警方通报
头条 22-01-06
-
天津高速现驼鸟奔跑 官方回应:系车主运输途中不慎掉落已被车主领回
头条 22-01-05
-
长得挺特别!菠萝味草莓一斤150元 网友:直接买个菠萝吃不好吗
头条 22-01-05
-
“秦始皇”做核酸珍贵画面流出?逗乐网友!调侃:“秦始皇也要核酸了!”
头条 21-12-31
-
985大学硕士妈妈吐槽儿子是学渣:他爸气得2次心梗!以后只希望孩子健康成长
头条 21-12-31
-
查干湖“头鱼”拍出299.9999万的天价!网友:怎么吃才体现它的身价
头条 21-12-29
-
村主任用洒水车向摊位喷水?官方回应:责令其辞去村委会主任职务
头条 21-12-27
-
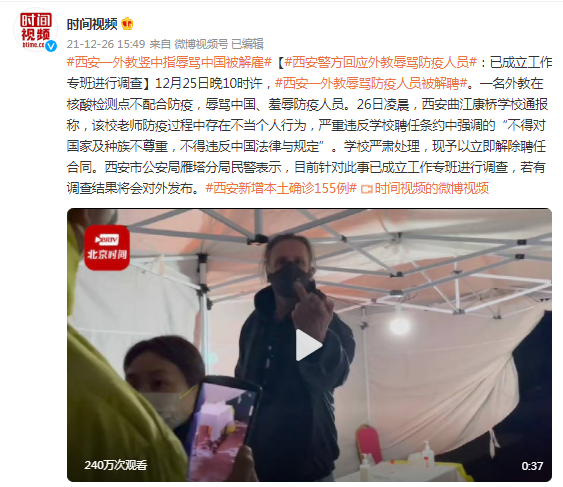
“外教辱骂防疫人员”,西安警方回应:已成立工作专班进行调查
头条 21-12-27
-
破防了!91岁奶奶和8岁猫咪的对话让人泪崩 网友:祝愿老人健康长寿
头条 21-12-23
-
5岁女童配合消防员教科书式自救 网友点赞:很勇敢!
头条 21-12-23
-
大爷被困电梯淡定唠嗑等救援 网友:为大爷的冷静沉着点赞!
头条 21-12-22
-
男子4万元存款18年后却被银行告知存款已被支取仅剩10块钱 法院:银行赔!
头条 21-12-20
-
深圳一男子加油站拔油枪点燃后逃跑 警方已介入调查纵火人员已锁定
头条 21-12-17
-
这位感动千万抖音网友的河南“留虾女孩” 入选央视年度短片《2021看见笑容》
头条 21-12-17
-
泪目!95岁妈妈病床前亲吻74岁生病的女儿 网友:孩子不管多大都是妈妈的宝贝
头条 21-12-15
-
川妹子抽中50颗榴莲直呼吃不完!网友:可以共享你的负担吗?
头条 21-12-15
-
河南省政府发布2022年元旦放假通知
头条 21-12-15
-
濮阳市聚碳新材料产业联盟成立
头条 21-12-15
-
周口机场预计什么时候建好?都有到哪些城市的航线?官方回复来了
头条 21-12-15
-
预计明年超50家企业回归,瑞银称中概股H股上市将继续升温
头条 21-12-15
-
新乡发现一境外输入奥密克戎病例密接者,活动轨迹公布
头条 21-12-15
-
河南:中药配方颗粒不得在医疗机构以外销售
头条 21-12-15
-
中原环保完成发行5亿元超短融,利率2.95%
头条 21-12-15
-
南阳市政府将与中车四方所在新能源装备等领域开展深入合作
头条 21-12-15
-
郑州出台新措施:公租房可“掌上”缴租秒办理
头条 21-12-15
-
国家统计局:11月社会消费品零售总额增长3.9%
头条 21-12-15
-
中国11月规上工业增加值同比增长3.8%
头条 21-12-15
-
1207万!全年就业超额完成预期目标
头条 21-12-15
-
河南凯旺科技公开发行2396万股新股,获6321.47倍申购
头条 21-12-15
-
事关货币政策、房地产、全面注册制,一行两会划定明年工作重点
头条 21-12-15
-
隔夜欧美·12月15日
头条 21-12-15
-
多部委密集部署明年工作!三大看点值得关注
头条 21-12-15
-
立方风控鸟·早报(12月15日)
头条 21-12-15
-
医药巨头今日登陆科创板!高瓴重仓"陪伴",引入"绿鞋"机制
头条 21-12-15
-
皮海洲:临门一脚踏刹车!龙竹科技终止转板说明了什么
头条 21-12-15
-
立方风控鸟·晚报(12月14日)
头条 21-12-14
-
成渝地区双城经济圈建设2022年拟推进160个重大项目,投资约2万亿元
头条 21-12-14
-
总投资额超百亿!中建七局接连中标两个EPC总承包项目
头条 21-12-14
-
2022年部分地方债提前下达,财政提前发力稳经济
头条 21-12-14
-
信阳华信投资集团10亿元中票完成发行,利率3.70%
头条 21-12-14
-
新强联拟择机出售所持明阳智能股票
头条 21-12-14
-
洛阳新强联拟亿元入股山东拟IPO公司,持股4.50%
头条 21-12-14
-
焦作在这场推介会上现场签约28个项目,总投资240亿元
头条 21-12-14
-
河南7种轻微交通违法可免罚
头条 21-12-14
-
广州高校发现古墓考古专业出动!网友:这不巧了嘛!毕业论文自己找来了
头条 21-12-14
-
浙江乐清民警自曝37岁未婚救下轻生女子 网友:一定要最爱自己
头条 21-12-14
-
画面感太强!主人出差猫咪打开水龙头把家淹了 网友:当然是原谅它
头条 21-12-09
- 陕西省延长城乡居民基本医保缴费时间至2月2022-01-24
- 安徽省组织实施2022年春风行动 鼓励企业为2022-01-24
- 重庆宋元(蒙)山城遗址考古实现新突破 天2022-01-24
- 重庆出台推动公立医院高质量发展实施方案 2022-01-24
- 海南省疾控发布春节出行防疫须知 原则上不2022-01-24
- 《甘肃省“十四五”公共服务规划》印发 将2022-01-24
- 安徽省职工疗休养政策有了新变化 职工疗休2022-01-24
- 安徽省八部门联合发文 进一步规范医疗行为2022-01-24
- 《安徽省全民科学素质行动规划纲要实施方案2022-01-24
- 安徽省首次制定并公布五年政府立法项目清单2022-01-24
- 《芜湖市校外培训机构预收费管理办法(试行2022-01-24
- 2021年度第九批河北省水利风景区名单公布2022-01-24
- 河北明确碳达峰碳中和时间表 提出各时期主2022-01-24
- 天津积分落户申请新政今日启动 申请条件放2022-01-24
- 北京:购四类药品需72小时内测核酸 未按时2022-01-24
- 生态环境部:冬奥期间减排措施要尽量减少对2022-01-24
- 国家发改委:到2025年打造一批现代流通战略2022-01-24
- 中消协发布“2021年十大消费维权舆情热点”2022-01-24
- 沈阳本土无症状感染者密接者47人已全部落实2022-01-24
- 请查收!2021年全国姓名报告出炉2022-01-24
- 福岛第一核电站泄漏4吨冷冻液2022-01-24
- 2021年集中式住房租赁项目数据分析报告显示2022-01-24
- 面部印第安纹,Summerccici老师为你讲解2022-01-24
- 药王世家,展现药王风采2022-01-24
- 超全科普!一次看懂北京冬奥15个比赛项目2022-01-24
- 北京地铁4号线陶然亭站、角门西站 人员及2022-01-24
- 广东深圳新增1例境外输入无症状感染者2022-01-24
- 辽宁沈阳新增1例本土无症状感染者 为北京2022-01-24
- 生态环境部:冬奥会期间将对部分污染重、排2022-01-24
- 急寻同乘人员!沈阳本土无症状感染者曾乘坐2022-01-24
精彩推荐
阅读排行
- 因冰雪恶劣天气 河南高速禁止车辆上站名单(24日9点50分发布)
- 河南再部署低温雨雪冰冻灾害天气防范应对工作 及时发布预警预报信息
- 速看!河南10部门联合发文:保障务工人员在春节期间安全有序流动
- 今年河南省公路水路计划投资1200亿元以上 新增高速公路通车里程800公里以上
- 河南确保南水北调工程“三个安全” 力争超额完成23.6亿立方米的年度供水计划
- 河南省基本养老保险参保率2025年要达 95%以上
- 注意防范!河南省气象局发布道路结冰黄色预警
- 注意!河南多地明确:全域禁售禁放烟花爆竹
- 提醒!河南省2022年上半年教师资格考试(笔试)1月24日报名
- 河南2022年启动高考综合改革 2025年第一批学生参加新高考